本病诊断重点是结合临床表现和病理检查综合分析,而不单纯依赖病理检查结果。对于中年发病的病人,有持续数年的哮喘史,一旦出现多系统损害,即应考虑CSS。其他有助于诊断本病的特征还有非空洞性肺浸润、皮肤结节样病变、充血性心力衰竭、外周血嗜酸性粒细胞增多以及血清IgE浓度升高等。美国1990年确定变应性肉芽肿血管炎的诊断标准为:
1.支气管哮喘。
2.白细胞分类中血嗜酸性粒细胞>10%。
3.单发性或多发性单神经病变或多神经病变。
4.游走性或一过性肺浸润。
5.鼻窦病变。
6.血管外嗜酸性粒细胞浸润。
凡具备上述4条或4条以上者可考虑本病的诊断。
实验室检查
大部分病人均有血嗜酸性粒细胞增多,为该病的重要特点之一。嗜酸性粒细胞可高达1.5×109/L,甚至高达60×109/L,分类嗜酸性细胞可>50%,部分病人血清IgE显著升高,并可有IgG增高,且和病情严重程度相关。补体多正常,常有贫血,血沉增快,血清抗MPO抗体P-ANCA和(或)c-ANCA可阳性。支气管肺泡灌洗液中嗜酸粒细胞比例可达33%。尿中可有蛋白和红细胞,可伴有脓尿或管型。
其他辅助检查
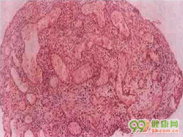
1.组织病理学检查本病主要累及小动脉和小静脉,冠状动脉等中等血管也可受侵犯,大血管受累者少见。病变多分布于依次为:肺(肺内浸润影、哮喘)、皮肤(紫癜、结节)、末梢神经病变、胃肠道、心脏、肾脏、下尿道、关节炎及关节痛。一般常为多器官、多系统受累,肾脏损害较轻,突出表现在肺部。也可仅局限在单个器官或单处组织内,称之为局限型变应性肉芽肿血管炎,以肺脏和心脏多见。
病理变化多样,典型的病理改变为嗜酸性粒细胞浸润、血管外肉芽肿形成及坏死性血管炎,但三者有时并不同时出现,某一病理改变只在病程的某一时期见到。变应性肉芽肿血管炎肾脏的病理特点为肾脏体积通常正常,皮质可见囊肿,偶见梗死灶,由于周围组织血管坏死和炎细胞浸润,常造成肾盂和输尿管增厚,管壁僵硬。
(1)光镜:
①肾小球:肾小球病变不突出,绝大多数病人肾小球病变轻微,表现为系膜细胞增生或节段性病变,有时可见肾小球节段坏死伴新月体形成。
②血管:50%以上变应性肉芽肿血管炎病人尸检证实存在血管炎,但经皮肾活检常受取材影响,标本中血管炎的检出率相对较低,因而易造成漏诊。变应性肉芽肿血管炎病人肾脏中各种大小血管均可受累,从弓状动脉到入球小动脉,有时还可累及静脉(最常见叶间静脉和小静脉),静脉受累处常发生肉芽肿样改变,然而较少侵犯小动脉。血管弹力层常断裂,腔内血栓形成,动脉可发生瘤样扩张。变应性肉芽肿血管炎与PAN及韦格纳肉芽肿最大的区别为变应性肉芽肿血管炎肾间质中可见大量完整的或变性的嗜酸性粒细胞浸润。
③肾小管-间质:肾小管改变无特异性,可见变性和再生的小管。间质浸润明显,以嗜酸性粒细胞为主,可有少量淋巴细胞、浆细胞和中性白细胞,少数病例可见间质肉芽肿,典型的肉芽肿中心存在由嗜酸性或嗜碱性物质组成的坏死区,其周见巨噬细胞和较多嗜酸性细胞,变性的嗜酸性细胞和游离的嗜酸性颗粒也较常见,肉芽肿多在邻小静脉处。
(2)免疫荧光和(或)电镜:为非特异性改变,一般电镜检查缺乏电子致密物。
2.超声心动图检查可协助判断心脏侵犯,最常见的改变为二尖瓣脱垂。
3.肺X线检查可见短暂性片状或结节状肺浸润,或弥漫性间质性病变,少数可发现结节灶(往往不形成空洞),约1/3病人有胸腔积液,有时有肺门淋巴结肿大。
-

语音时长00:00
1054
2020-06-05
语音时长00:00
1054
2020-06-05
- 杨亚梦 风湿免疫科
-

由于嗜酸性肉芽肿性多血管炎的具体发病机制...
- 刘立宁 副主任医师 2020-09-14
-

韦格纳肉芽肿目前主要使用糖皮质激素和免疫...
- 刘立宁 副主任医师 2020-09-11